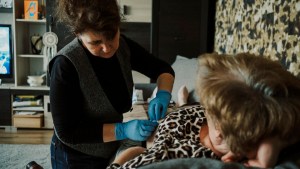
Magdalena Prokop-Duchnowska: Większość nieuleczalnie chorych deklaruje, że chciałaby umrzeć w domu. Czy wszyscy mają taką możliwość?
Marta Klimek-Lewandowska*: Ludzie chcą spędzić ostatnie chwile w domu, bo właśnie tutaj – wśród bliskich i na swoim, czują się najbezpieczniej. Niestety, nie dla każdego taka opcja jest najlepszym rozwiązaniem. Wśród naszych pacjentów zdarzają się chociażby osoby samotne. Biorąc pod uwagę ograniczenia finansowe i personalne oraz dobro pozostałych pacjentów, nie jesteśmy w stanie zapewnić nikomu całodobowej opieki. My robimy swoje i wychodzimy, a ta osoba przez resztę czasu zostaje sama. Czasem sugerujemy opiekę hospicjum stacjonarnego, ale to do pacjenta należy ostatnie słowo, bo przecież jego wola jest tutaj najważniejsza.
Zdarza się, że pacjent chciałby być w domu, ale jego bliscy nie chcą lub nie potrafią się nim zaopiekować?
Szczególnie wśród starszych osób nie brakuje sytuacji, w których współmałżonek pacjenta sam jest schorowany, np. cierpi na chorobę Parkinsona, przez co trzęsą mu się ręce i nie jest w stanie podać leków ani jedzenia, nie mówiąc już o dźwiganiu czy zmianie pieluchy. Zresztą my nie leczymy zastępów anielskich, tylko normalnych ludzi z krwi i kości, a wśród nich zdarzają się choćby rodziny patologiczne. Niektórzy bliscy naszych pacjentów mają różne ograniczenia poznawcze i nie wszystko są w stanie pojąć, zapamiętać i wykonać. Innych paraliżuje panika i lęk przed popełnieniem błędu, co powoduje, że nie potrafią nic przy chorym zrobić. Poza tym, wiele osób ze względu na pracę po prostu nie ma czasu na codzienne zajmowanie się bliskim, a nie zawsze stać ich na wynajęcie płatnej opiekunki. Część z kolei nie jest w stanie psychicznie czy emocjonalnie udźwignąć tej sytuacji i to nie jest żaden powód do wstydu. Wbrew temu, co nam się często wydaje, hospicjum stacjonarne to nie „zsyłka”. Czasem chory wręcz sam decyduje się na pobyt w placówce, bo mając pod ręką personel medyczny przez całą dobę czuje się po prostu bezpieczniej.

Dopóki chory żyje, zawsze można coś dobrego dla niego zrobić!
Żeby zostać pacjentem hospicjum domowego, czyli mieć zapewnioną nieodpłatną opiekę lekarsko-pielęgniarską i możliwość wypożyczenia potrzebnego sprzętu (np. łóżka, wózka inwalidzkiego czy koncentratora tlenu), potrzebne jest skierowanie. W przypadku jakich chorób NFZ refunduje opiekę paliatywną?
W wykazie jednostek chorobowych kwalifikujących do takiej opieki znajdują się: nowotwory, stwardnienie rozsiane, stwardnienie zanikowe boczne, następstwa chorób zapalnych ośrodkowego układu nerwowego, ciężka niewydolność oddechowa, kardiomiopatie w schyłkowej fazie niewydolności serca, AIDS oraz zaawansowane odleżyny. Niestety jest cała rzesza osób, których – mimo ciężkich, przewlekłych, wyniszczających schorzeń – ta lista nie obejmuje. Należą do nich chociażby pacjenci po udarach mózgu, którym jesteśmy zmuszeni odmówić opieki. Zdarza się, że „odsyłamy z kwitkiem” nawet kilka takich osób dziennie.
Trafiają do was wyłącznie pacjenci, którzy zakończyli leczenie przyczynowe, czyli tacy, dla których medycyna i lekarze nie mogą już nic zrobić?
Protestuję przeciwko temu sformułowaniu – dopóki chory żyje, zawsze jeszcze można coś dobrego dla niego zrobić! Medycyna paliatywna to w dalszym ciągu medycyna. Ale kiedyś faktycznie warunkiem przyjęcia do hospicjum było zakończenie leczenia przyczynowego. Chory musiał też wypisać się z przychodni rejonowej, co w praktyce oznaczało zerwanie kontaktu z dotychczasowym lekarzem prowadzącym. Ponieważ kiedyś lekarze hospicyjni postrzegani byli bardziej jako podziemie niż mainstream medycyny, taka sytuacja oznaczała dla pacjenta „wypadnięcie” z systemu „normalnej” opieki zdrowotnej i trafienie pod pieczę jakiegoś dziwoląga, którego jedynym zadaniem jest trzymanie za rękę i klepanie paciorków.
Teraz jest inaczej?
Aktualnie chorzy, którzy potrzebują naszej pomocy, nie muszą mieć zakończonego żadnego leczenia. Mogą korzystać z dotychczasowej przychodni i konsultować się z dowolnym specjalistą. Choćby dlatego, że dziś są o wiele szersze możliwości leczenia onkologicznego. Na przykład chemioterapia to obecnie potężna gałąź medycyny, w związku z czym czasem naprawdę trudno rozgraniczyć leczenie przyczynowe i objawowe. Współcześnie onkolodzy dążą do tego, by dotąd budząca w społeczeństwie taką grozę choroba nowotworowa stała się schorzeniem przewlekłym.
“Choroba to nie jest żadna krzywda, tylko normalna kolej rzeczy”
Lekarze w hospicjum faktycznie tylko trzymają za rękę i „klepią” paciorki?
Celem opieki paliatywnej jest poprawa jakości życia, a więc leczenie objawów choroby, w tym bólu. A konkretnie – takie ustawienie leków przeciwbólowych, żeby ten najgorszy rodzaj bólu w ogóle się nie pojawił. Niekontrolowane dolegliwości bólowe i związany z nimi ogromny stres są dla organizmu skrajnie wyczerpujące. Co więcej, mogą wywołać reakcje biochemiczne, które de facto śmierć przyspieszają. Z bólu można zresztą umrzeć – silne dolegliwości mogą wywołać wstrząs, który w efekcie doprowadzi do zgonu. Stąd przekonanie, że dobra opieka paliatywna wydłuża życie.
Tym bardziej, że możliwości leczenia bólu – ale też innych dolegliwości, jak np. duszności czy odleżyn – są dziś coraz większe.
To prawda, w warunkach domowych możemy zrobić naprawdę dużo. I robimy! Jak twierdzi anestezjolożka i specjalistka medycyny paliatywnej dr Jadwiga Pyszkowska: „My uprawiamy intensywną terapię, tylko że domową”. Mamy szersze możliwości, ale i pacjenci więcej od nas oczekują. Coraz częściej obserwuję u ludzi – również tych bardzo religijnych – tendencję do myślenia roszczeniowego. Często wydaje się nam, że urodziliśmy się do zdrowia, szczęścia i bogactwa, a jeśli którejś z tych rzeczy zabraknie, czujemy się poszkodowani. Tymczasem to nie jest żadna krzywda, tylko normalna kolej rzeczy. Życie składa się z cieni i blasków, a funkcjonowanie w ciągłym blasku jest po prostu niewykonalne.
Współczesny człowiek nie zadowala się byle czym i zawsze mu mało. Apetyt rośnie w miarę jedzenia i to widać też u naszych pacjentów. Jak boli okropnie, to chcą, by bolało choć trochę mniej. Ale jak już boli mniej, to chcą, by nie bolało wcale. Z kolei gdy uda się opanować ból, pojawia się tęsknota za aktywnością. Koniec końców choremu przestaje wystarczać, że nie boli i jakość jego życia się poprawiła. Mimo zaawansowanej choroby chciałby pozbyć się pozostałych dolegliwości: senności, osłabienia, braku łaknienia. Taki pacjent chciałby po prostu dobrze się czuć, a biorąc pod uwagę stan jego zdrowia, to bardzo wygórowane oczekiwanie. Przecież nawet ludzie zupełnie zdrowi nie zawsze czują się dobrze. To samo dotyczy śmierci. Ludzie – jeśli już mają umierać – to chcieliby zrobić to estetycznie, gasnąć niczym płomień świecy.
Chyba właśnie ta nasza tendencja do afirmacji blasków i wypierania cieni sprawia, że pacjentom tak trudno zaakceptować diagnozę i zdecydować się na opiekę hospicjum. W końcu zgłoszenie się do takiej placówki wymaga stanięcia w prawdzie i pogodzenia się z tym, że oto przed nami ostatnie dni, tygodnie albo miesiące życia.
Moment oznajmienia pacjentowi, że nie da się go wyleczyć ani nawet istotnie wydłużyć jego życia, jest potwornie trudny – zarówno dla chorego, jak i jego lekarza. To chwila pozbawienia pacjenta ostatniej nadziei. Dociera do niego wtedy, że już nigdy nie wyzdrowieje i że kres jest bliski. Niektórych ta myśl tak bardzo przeraża, że czekają ze zgłoszeniem się do hospicjum do ostatniej chwili. Ich bliscy dzwonią do nas często w rozpaczy i robią to tylko dlatego, że są spanikowani, nie wiedzą, co robić i chcą, by ktokolwiek im pomógł. Opieka nad takim pacjentem ogranicza się z reguły do jednej wizyty, bo następnego dnia już go nie ma.
Niekiedy trafia do nas ktoś w pozornie świetnym stanie. Kiedyś na przykład przyjechała piękna, młoda kobieta – szczęśliwa żona, mama małego dziecka, w dodatku spełniona zawodowo. Cała wizytę przepłakała, bo wracała właśnie od onkologa, który powiedział, że już nic nie może jej zaproponować.
Zdarzają się cuda?
W ciągu wielu lat pracy rzeczywiście byłam świadkiem kilku niewytłumaczonych wyzdrowień. Jako lekarz traktuję takie przypadki nie tyle w kategoriach cudu, co błędnie postawionej diagnozy. Zetknęłam się na przykład z przypadkiem raka nerki, po której usunięciu rozpoznano przerzuty do kości i płuc. Przez długi czas choroba nie postępowała, aż po pewnym czasie stwierdzono, że przerzutów już nie ma. Jak to się stało, tego nie wie nikt. Kolejny przypadek – mężczyzna z rakiem odbytnicy, zoperowany właściwie paliatywnie. Minęło wiele lat, a pacjent – mimo tak złego rokowania – nadal żyje. Jest już bardzo stary, cierpi na inne choroby, ale po nowotworze nie ma nawet śladu. Tylu rzeczy, które dzieją się w ludzkim organizmie, wciąż nie jesteśmy w stanie zrozumieć…
Czyli hospicjum nie zawsze jest biletem w jedną stronę.
Mało kto o tym wie, ale słowo hospital (z ang. szpital) i hospicjum mają wspólny źródłosłów, którym jest gościna. W średniowiecznej Europie hospicjum niewiele miało wspólnego ze śmiercią. Nazywano tak gospodę dla chorych, słabych i utrudzonych pielgrzymów.
W dawnych szpitalach leczeniem objawowym nikt się nie zajmował. Środki przeciwbólowe wydzielano oszczędnie i niechętnie. Uważano że ciężka choroba – podobnie jak poród – musi boleć. Dopiero twórczyni nowoczesnej medycyny paliatywnej, dr Cicely Saunders, patronka naszego hospicjum, stwierdziła że nie ma żadnego powodu, dla którego nieuleczalnie chorzy pacjenci musieliby znosić katusze. Stworzyła pierwsze współczesne hospicjum jako miejsce przeznaczone specjalnie dla nich, którego ważnym celem było leczenie bólu, polegające na regularnym, „profilaktycznym” podawaniu leków, tak żeby dolegliwości w ogóle się nie pojawiały. To był ten moment, w którym hospicjum faktycznie stało się miejscem opieki nad umierającymi. Tyle że wtedy było czymś pożądanym, bo tylko tam leczeni objawowo pacjenci mogli liczyć na troskliwą i wszechstronną opiekę. Dopiero w miarę rozwoju medycyny, gdy coraz więcej ludzi zdrowiało z ciężkich chorób i wydłużał się czas życia chorych nieuleczalnie, słowo „hospicjum” zaczęło przerażać.
Jak zachowuje się człowiek, który wie, że niedługo umrze?
Jak pacjenci hospicjum wykorzystują czas, który im pozostał?
Jedni udają, że temat śmierci nie istnieje i zachowują się, jakby mieli żyć wiecznie, a inni postanawiają przeżyć ten czas bardzo świadomie: spełniają marzenia, porządkują relacje, doprowadzają do końca niedomknięte sprawy. Miewamy w hospicjum nawet śluby.
Często nie są to jakieś wielkie marzenia. Pewna starsza pani nigdy wcześniej nie była w galerii handlowej, więc u schyłku życia zapragnęła się tam wybrać. Niestety zanim udało się to zorganizować, choroba odebrała jej resztki sił. Inny pacjent pragnął przed śmiercią pojechać z żoną na ich działkę. Chciał zobaczyć, co się zmieniło od jego ostatniej wizyty i zdecydować, co jeszcze ma być tam zrobione. Przerażonej pomysłem żonie wytłumaczyłam, że w zasadzie to nie ma żadnej różnicy, czy umrze w domu czy na ukochanej działce. No może tylko taka, że zakład pogrzebowy będzie musiał kawałek dalej pojechać.
Pacjenci hospicjum mają jakieś nietypowe zachcianki?
Wielu rezygnuje z zalecanej diety, bo ma świadomość, że to i tak już nic nie zmieni. Niektórzy całkowicie tracą apetyt, innym zdarza się prosić o setkę i śledzika. Chorzy na cukrzycę lubią dogodzić sobie słodyczami. Palaczom pozwalamy sięgać po papierosy. Jedyne, czego zabraniamy, to palenia przy włączonym koncentratorze tlenu, bo to grozi eksplozją.
Są pacjenci, którzy dopiero pod wpływem świadomości bliskiego końca zaczynają w pełni żyć?
Świadomość zbliżającego się końca często mobilizuje do smakowania życia i porządkowania spraw. Wcale nie chodzi o to, że odtąd każda chwila ma być radosnym świętowaniem. Raczej o to, by żyć normalnie, z uwzględnieniem całej palety barw, tyle że bardziej świadomie. Mieliśmy w zespole hospicyjnym koleżankę, która na ostatniej prostej skupiła się na pielęgnowaniu relacji. Wyjaśniła wszystkie zatargi, naprawiła błędy, spotkała się z dawno niewidzianymi bliskimi, napisała listy, które od dawna chciała napisać, ale wiecznie odkładała to na później. Zdążyła nawet zorganizować przyjęcie pożegnalne. Nie dość, że umarła pogodzona ze światem i ludźmi, to jeszcze zaplanowała własny pogrzeb, wyrażając wolę, żeby pochować ją z plecakiem i w butach turystycznych.
Słychać czasem takie historie, że ktoś czekał ze śmiercią do jakiegoś ważnego spotkania albo wydarzenia. Czy z biologicznego punktu widzenia opóźnienie zgonu jest w ogóle możliwe?
Tak może się zdarzyć, gdy pacjent bardzo na coś czeka – na czyjeś odwiedziny, pojednanie, ślub, maturę, narodziny wnuka… Następuje wtedy maksymalna mobilizacja organizmu. To jest podobny mechanizm do tego, który ma miejsce wtedy, gdy nie chorujemy, bo – ze względu na jakąś szczególną sytuację np. egzamin – chwilowo nie możemy sobie na tę chorobę pozwolić.
Czy jest coś, czego ciężko chorej osobie nie należy mówić?
Nie pytamy, jak się czuje, bo to pytanie chory słyszy niemal na okrągło. Nie mówimy, że świetnie wygląda i że w zasadzie to w ogóle nie widać, że jest chory. Nie okłamujemy, nie pocieszamy na siłę ani nie zapewniamy, że będzie dobrze, bo skąd mamy to wiedzieć? Nie podsuwamy kolejnych książek i wycinków z gazet z cudownymi metodami leczenia ani nie mnożymy historii osób, które wygrały walkę z podobną chorobą. Powstrzymujemy się od użalania się nad chorym. Aż wreszcie – nie obchodzimy się z chorym jak z dzieckiem, tylko traktujemy poważnie, robiąc wszystko, by chory mógł zachować autonomię dorosłego człowieka. By wciąż mógł o sobie decydować.
Skoro nie obchodzimy się jak z dzieckiem, to też nie wciskamy na siłę jedzenia…
Otóż to. Ale to jest rzecz, której wiele osób nie potrafi zrozumieć. Często słyszę od rodzin pacjentów: „Ale jak on ma być zdrowy, jeśli nic nie je / nie wychodzi na świeże powietrze?” itd. W pewnym momencie trzeba pogodzić się z tym, że pacjent nie potrzebuje już ani jedzenia, ani też żadnej szczególnej aktywności. Tymczasem bardzo często zdarza się, że bliscy usilnie chorego karmią, zabawiają, namawiają do spacerów, rehabilitacji czy pozytywnego myślenia. Nie potrafią przyjąć do wiadomości, że on już nie ma na to siły albo po prostu go to nie interesuje. Krytykują, że za mało się stara. Tymczasem mówienie komuś, że wszystko zależy od niego i jego nastawienia, wpędza w niepotrzebne poczucie winy. Wielu było ludzi, którzy myśleli pozytywnie, a koniec końców i tak wylądowali na cmentarzu.
Jak towarzyszyć umierającemu?
Domowa opieka hospicyjna to często długie godziny, dni i tygodnie spędzone przy łóżku umierającego. Jak takiej osobie towarzyszyć?
Takie trwanie jest dla wielu ludzi ogromnym wyzwaniem. Większość osób chce odruchowo zapełnić to, co postrzega jako pustkę, zabić ciszę, przerwać bezczynność. Gorączkowa aktywność koi niepokój i przekierowuje myśli i uwagę na inne tory. Próbujemy też z chorym rozmawiać, ale często orientujemy się, że nie mamy o czym, bo przecież wiele naszych rozmów dotyczy planów na przyszłość… Dlatego w tym przypadku dobrym pomysłem jest skupienie się na przeszłości; wspominanie, dopytywanie o dawne sprawy i np. oglądanie albumów ze zdjęciami. A jeśli chory nie ma na to siły lub chęci, nie musimy go usilnie zagadywać; usiądźmy obok i poczytajmy książkę, po prostu bądźmy z nim tu i teraz. Poczujmy, jak płynie czas, nie bójmy się ciszy, bo ona jest bardzo wartościowa – potrafi skłonić do medytacji, refleksji i konfrontacji z własną śmiertelnością.
Czego chory najbardziej potrzebuje?
Najlepiej to jego o to zapytać. Na pewno warto być zawsze pół kroku za nim, tak żeby to on mógł nam przewodzić, nadawać tej opiece kierunek. Myślę, że potrzebuje bliskości innych, ale i wolności. Gasnącej osobie nie mówimy: „Nie możesz mi tego zrobić”. Taka próba zatrzymania kogoś przy sobie i tak nic nie zmieni, a może utrudnić choremu odejście. Pamiętajmy, że w takiej sytuacji nasza rola sprowadza się wyłącznie do odprowadzenia. Jest taka granica, którą każdy musi przekroczyć sam.
*Dr Marta Klimek-Lewandowska od 25 lat pracuje w opiece hospicyjnej – obecnie w Hospicjum Domowym im. Cicely Saunders. Pod opiekę hospicjum trafia ok. 170 osób miesięcznie. Dzień opieki nad chorym kosztuje niespełna 60 zł.